|
Кровотечения в поздние сроки беременности и в первом-втором периоде родов
|
Краткое содержание • Причины маточных кровотечений в поздние сроки беременности и в начале родов • Предлежание плаценты • Преждевременная отслойка нормально расположенной плаценты • Разрыв матки |
Следует помнить, что начало родовой деятельности может провоцировать кровотечение, что ни в коем случае не является нормой. Исключение составляют прожилки крови в слизистом сгустке – так называемая слизистая пробка, которая выделяется из цервикального канала за несколько дней до родов. Отхождение вод при родах не сопровождается кровотечением. Воды должны быть прозрачными, иметь желтоватый оттенок. Если воды окрашены кровью – необходима экстренная медицинская помощь.
Это необходимо знать. Первая помощь при кровотечении.
Если вы заметили появление кровянистых выделений (чаще всего это происходит при посещении туалета) – не паникуйте. Страх усиливает маточные сокращения, увеличивая риск прерывания беременности. Для того, чтобы оценить количество выделений, тщательно промокните область промежности, замените одноразовую прокладку или положите в трусики носовой платок. Займите положение с возвышенным ножным концом (прилягте на скамейку или просто поставьте ноги на соседний стул). Вызовите скорую помощь. До приезда скорой помощи посидите в покое. В машине тоже примите положение лежа с приподнятыми ногами. При обильном кровотечении (когда полностью промокает нижнее белье и одежда) необходимо, чтобы голова была несколько ниже уровня ног (ноги, соответственно, надо немного приподнять) – в таком положении мозг длительное время получает достаточное количество крови даже при выраженном кровотечении. На низ живота (только при обильном кровотечении!) укладывают источник холода – например, бутылку с холодной водой или что-то из морозильника (кусок мяса, мороженные овощи, кубики льда, завернутые в целлофановый пакет и кусок ткани).
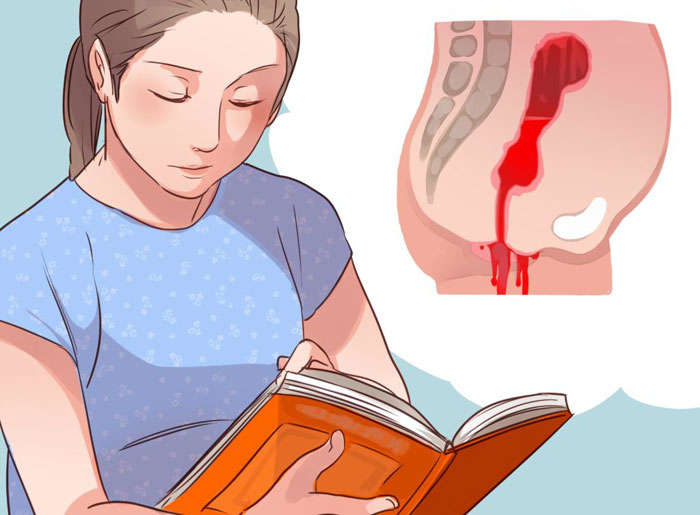
Причиной маточных кровотечений в поздние сроки беременности и в начале родов чаще всего является патология плаценты: её неправильное расположение (предлежание) и преждевременная отслойка.
Обычно плацента располагается ближе к дну матки по одной из стенок матки. Однако, у некоторых женщин в ранние сроки беременности плацента формируется ближе к нижней части матки, нередко доходит до внутреннего маточного зева. В этом случае говорят о низком расположении плаценты. В конце первого периода родов, когда шейка матки полностью раскрыта, нижний сегмент матки сильно растягивается, в результате чего нижний полюс низко-расположенной плаценты может частично отслаиваться, что сопровождается кровотечением.
Предлежание плаценты – гораздо более серьезный диагноз, при этом плацента полностью (полное предлежание) или частично (частичное) перекрывает внутреннее отверстие канала шейки матки. Частота этого осложнения 0,5-0,8% от общего числа родов. Ткань плаценты не обладает большой растяжимостью, она не может приспособиться к сокращениям матки в начале родов, в результате чего с началом родовой деятельности или без видимых причин в какой-то момент происходит её отслойка, что сопровождается кровотечением. Такие кровотечения начинаются внезапно, они совершенно безболезненны, причем предположить, когда произойдет и каким будет кровотечение по силе и продолжительности - невозможно. Кровотечения при предлежании плаценты угрожают жизни и женщины, и ребенка.
К факторам, предрасполагающим к предлежанию плаценты, относятся травмы матки, вследствие абортов, выскабливаний, оперативных вмешательств, родов и осложнений послеродового периода. Поэтому предлежание плаценты значительно чаще возникает у повторнородящих женщин (до 75%), имея явную тенденцию к учащению с увеличением возраста женщины. Также увеличивают частоту предлежания плаценты перенесенные воспалительные заболевания матки, и наличие узлов на матке (миом) и полипов эндометрия (внутреннего слоя матки), т.к. для прикрепления плаценты необходим здоровый участок стенки матки. В последнем случае плацента не имеет возможности прикрепиться в нормальном месте.
Диагноз предлежания плаценты устанавливают при ультразвуковом исследовании. При установке такого диагноза за 2-3 месяца до начала родовой деятельности женщина остается в родильном стационаре под наблюдением медицинского персонала. При полном предлежании плаценты плановое кесарево сечение производится на 38-й неделе беременности, не ожидая возможного кровотечения. Показанием к плановому кесареву сечению может служить частичное предлежание плаценты в сочетании с другой патологией. Если имеются частичное предлежание плаценты, головное предлежание плода, кровотечение отсутствует или незначительно, то роды ведут через половые пути. При этом выполняют раннее вскрытие плодного пузыря (амниотомию), для контроля характера вод и чтобы опустившаяся головка прижала отделившуюся часть плаценты к плацентарной площадке. Если все удается, то кровотечение обычно прекращается, и роды благополучно заканчиваются через естественные родовые пути. Возобновление кровотечения в первом периоде родов у женщин с низким расположением или частичным предлежанием плаценты является показанием к экстренному кесареву сечению.
Преждевременная отслойка нормально расположенной плаценты
В норме плацента отделяется только после рождения плода. Если ее отделение происходит раньше (во время беременности, в I или II периоде родов), то эта патология называется преждевременной отслойкой нормально расположенной плаценты. Частота ее колеблется в пределах от 0,05 до 0,5%. Причиной преждевременной отслойки в родах может быть чрезмерная родовая деятельность (при неправильных положениях плода, несоответствии размеров таза и плода, многоводии или избыточной медикаментозной стимуляции). До родов отслойка обычно может является следствием травмы при падении, а также именений сосудов плаценты из-за позднего токсикоза беременных, гипертонической болезни или заболеваний почек у беременной.
Отслойка плаценты – одно из самых грозных акушерских осложнений, она приводит к значительной кровопотере матери и угрожает жизни плода. Симптомы отслойки плаценты не одинаковы в разных случаях. Кровотечение при отслойке бывает наружным (видимым), внутренним (тогда кровь не выделяется из влагалища) и комбинированным. Вид кровотечения зависит от локализации отслойки. Если отслойка формируется в центре плаценты, то кровь скапливается между стенкой матки и плацентой, постепенно пропитывая стенку матки и не выделяясь через половые органы. Такое состояние сопровождается постоянными болями в поясничном отделе позвоночника и животе, возможно изменение формы матки, при дотрагивании матка очень болезненна. Даже при одинаковой кровопотере внутреннее кровотечение считается наиболее опасным и часто сопровождается геморрагическим шоком. При отслойке плаценты плод перестает получать кровь из пуповины, которая прикреплена к плаценте, прекращается поставка кислорода и питательных веществ из крови матери к плоду, что проявляется отсутствием шевелений плода и изменениями его сердечного ритма. Состояние плода зависит от площади и быстроты отслойки плаценты. Считается, что при острой отслойке менее 1/3 плаценты плод находится в состоянии гипоксии, при отслойке 1/3 и более происходит гибель плода. Для диагностики отслойки плаценты используют УЗИ. В первом периоде родов и при беременности при подтверждении диагноза, показано немедленное родоразрешение путём операции кесарева сечения. Если при операции устанавливают изменение стенки матки за счет пропитывания кровью, то необходимо выполнить удаление матки, т.к. иначе кровотечение не остановится и после родов. Если признаки отслойки плаценты появляются во втором периоде родов, роды могут быть быстро закончены через естественные родовые пути. Для ускорения родов производится разрез промежности, накладываются акушерские щипцы или плод извлекается с помощью вакуум-экстрактора.
Разрыв матки
Кровотечением сопровождается и другое крайне тяжелое осложнение беременности – разрыв матки. Чаще разрыв возникает у женщин, перенесших какие-либо оперативные вмешательства на матке (кесарево сечение, удаление узлов) и в тех случаях, когда имеется несоответствие между размерами предлежащей части плода и родовых путей (крупный плод, узкий таз, неправильные положения плода). В зависимости от глубины (трещина, неполный, полный) разрыв сопровождается в разной степени выраженным кровотечением, резкой болью, не прекращающейся в период между схватками. Самый опасный разрыв - полный, когда в стенке матки образуется сквозной дефект с проникновением в брюшную полость. В момент полного разрыва матки боль резко усиливается, становится "кинжальной", а вот схватки прекращаются полностью. Может появиться ложное впечатление уменьшения кровотечения, так как кровь уже не столько вытекает наружу, сколько через разрыв поступает в брюшную полость. Деформация живота сохраняется, ребенок прощупывается уже не в матке, а рядом с ней, сердцебиение у него отсутствует. Это критическое состояние: спасти мать и младенца (если он еще жив) может только немедленная операция и реанимационные мероприятия. Операция обычно заканчивается удалением матки, так как разорванные, истонченные, пропитанные кровью стенки матки зашить практически невозможно.
Дальше: Кровотечения в последовом и послеродовом периоде >>
Полезная статья? Тогда поставьте лайк :)
Читайте также:
 Предвестники родов Как определить, что рожать уже очень скоро? |
 Экстренная контрацепция В каких случаях она необходима, какие препараты выбрать? |
Контрацепция Инфекции Все
Вопросы Каталог Опросы Форум
Специалистам О проекте Контакты
Вход Регистрация Полная версия
© 2007-2024 Гинекология.инфо | 18+










 0
0